Tumore del testicolo
I tumori del testicolo costituiscono l'1% circa dei tumori maligni maschili e sono le neoplasie più frequenti dai 20 ai 35 anni d'età.
Si tratta quindi di un tipo di tumore socialmente rilevante in quanto colpisce giovani adulti nel pieno della loro vita sociale e lavorativa.
Fattori di rischio
I principali fattori di rischio per il tumore al testicolo sono le patologie che colpiscono il testicolo stesso.
Per esempio, chi ha una storia alle spalle di criptorchidismo ha un rischio di sviluppare un tumore testicolare aumentato dall'1 al 5% e si è visto che il 12% dei tumori del testicolo si sviluppa proprio in questi soggetti, che hanno un rischio aumentato anche di sviluppare una neoplasia nel testicolo controlaterale.
Un altro fattore di rischio è quello di una precedente neoplasia testicolare, che aumenta la possibilità che venga colpito il testicolo controlaterale.
Inoltre, l'incidenza di tumore al testicolo aumenta fino all'1% nei pazienti che presentano oligo-azoospermia.
Altri fattori di rischio sono la razza bianca (più colpita rispetto a quella nera di circa 4 volte), l'età (hanno più probabilità di ammalarsi ragazzi tra i 15 e i 30 anni) e i fattori genetici, come avere un parente di primo grado colpito da neoplasia testicolare.
Classificazione
I tumori del testicolo di distinguono, secondo l'Organizzazione Mondiale della Sanità (OMS), in due grandi categorie: quelli a cellule germinali (90-95%) e quelli a cellule non germinali (5-10%).
Tra i tumori germinali del testicolo si distinguono il seminoma, i non seminomi (coriocarcinoma, teratoma, carcinoma embrionario e tumore del sacco vitellino) e i tumori germinali misti.
Il seminoma costituisce da solo il 40% delle neoplasie, mentre il restante 60% è costituito dai non seminomi.
La suddivisione in seminomi e non è fondamentale perché le caratteristiche biologiche del tumore variano in relazione ai diversi istotipi. I seminomi crescono, ad esempio, abbastanza lentamente (hanno un tempo di raddoppiamento di 1-3 mesi), il carcinoma embrionario cresce più velocemente (tempo raddoppiamento di circa 20 giorni) e il teratoma è quello che ha crescita più lenta di tutti.
Tra le forme non germinali abbiamo i tumori delle cellule del Sertoli, quelli delle cellule di Leydig, androblastomi e tumori stromali.
Per quanto riguarda la localizzazione, sembra che il tumore del testicolo colpisca leggermente di più quello di destra (probabilmente per la maggiore prevalenza di criptorchidismo), mentre si presenta bilateralmente solo nel 2-3% dei casi.
È abbastanza frequente la disseminazione dei tumori germinali per via linfatica. Al momento della stadiazione, circa la metà dei seminomi e il 75% dei non seminomi ha invaso i linfonodi paraortici e paracavali.
Le metastasi per via ematica avvengono in stadio avanzato e colpiscono soprattutto il polmone, seguono il fegato, il cervello e le ossa.
Clinica
Solitamente, il tumore del testicolo si presenta come una tumefazione non dolente. A volte si avverte un senso di peso e una modificazione della normale sensibilità del testicolo, mentre solo nel 10% circa si presenta con un dolore acuto.
Quando compaiono manifestazioni sistemiche (come dolore lombare, tosse, dispnea, edemi agli arti inferiori e manifestazioni neurologiche) è perché il tumore ha già invaso i linfonodi o dato metastasi ematiche agli organi prima citati.
La ginecomastia è presente nel 5% dei casi di tumori a cellule germinali, per lo squilibrio che può venirsi a creare tra la produzione di estrogeni e androgeni.
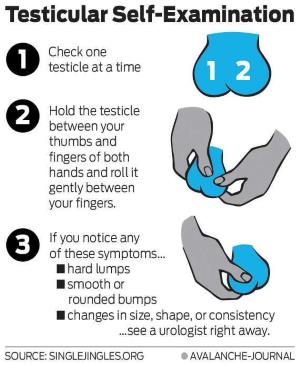
Diagnosi
La prima diagnosi è sicuramente quella clinica, da non sottovalutare mai.
Si effettua una palpazione bimanuale (vedi immagine) del testicolo per evidenziare la tumefazione e si valutano i linfonodi, la presenza di eventuale ginecomastia, se sono presenti masse epatiche o a livello dell'addome e gli edemi agli arti inferiori.
Oltre alla palpazione bimanuale, si effettua un test della transilluminazione (si illumina lo scroto con una pila per vedere se sono presenti raccolte di liquido o masse solide patologiche al suo interno) e l'ecografia.
La sicurezza della diagnosi di tumore e la sua natura sono possibili solo tramite l'esame istologico, praticando una inguinotomia esplorativa. Si esplora il testicolo alla ricerca della massa tumorale e si effettua una biopsia per praticare poi l'esame istologico. In caso di tumore si effettua l'ochifunicolectomia con legatura del funicolo all'anello inguinale interno.
Gli unici esami da effettuare prima dell'intervento chirurgico sono una radiografia del torace per escludere metastasi polmonari, una ecografia addominale completa per escludere altre sedi di metastasi e un esame del sangue per valutare i markers tumorali utili poi per il follow up dopo intervento.
Si consiglia inoltre la crioconservazione del seme, in quanto la chirurgia e l'eventuale radio e chemioterapia possono rendere i pazienti infertili.
La diagnosi differenziale deve avvenire con alcuni processi infettivi (orchiti, epididimiti, tubercolosi genitali, ascessi scrotali), varicocele, tumori benigni (cisti dermoidi, tumori adenomatoidi).
Va detto che qualsiasi massa sospetta al testicolo in giovane età (dai 15 ai 40 anni) va indagata come se fosse un tumore sino a prova contraria.
Stadiazione
La stadiazione come sempre più utilizzata in ambito oncologico è quella TNM, dove con T si indica la massa tumorale e la sua dimensione, con N gli eventuali linfonodi coinvolti e con M le metastasi a distanza.
Per la stadiazione si richiedono sempre una tac torace – addome – pelvi con mezzo di contrasto e un esame del sangue per dosare i marcatori tumorali: alfa-fetoproteina (AFP) e gonadotropina corionica umana beta (beta-HCG).
L'alfa-fetoproteina è una proteina di origine fetale secreta soprattutto dai tumori del sacco vitellino, dal carcinoma embrionario, da teratoma e non dal seminoma puro e dal coriocarcinoma.
La gonadotropina corionica umana beta viene secreta durante la gravidanza dalla placenta e viene secreta da tutti i coriocarcinomi e dalla metà dei carcinomi embrionari.
Va ripetuto che questi marcatori non servono a fare diagnosi di tumore, ma vanno eseguiti a diagnosi fatta prima dell'intervento chirurgico e devono poi essere monitorati nella fasi successive dell'intervento e nel follow up del paziente.
Se infatti troviamo una beta-HCG e una AFP elevata dopo la chirurgia, è possibile che vi sia del tessuto tumorale residuo.
Viene di solito anche dosata la lattico-deidrogenasi (LDH), enzima molto aspecifico in quanto ubiquitario, ma il suo livello è indice di massa e turnover cellulare e potrebbe quindi essere utile nei seminomi puri, dove è aumentato nell'80% dei casi.
Cenni di terapia
La terapia si differenzia a seconda del tipo di tumore cui ci troviamo davanti.
Per quanto riguarda il seminoma, quello in assoluto più frequente, è un tumore radio e chemiosensibile, che si sviluppa lentamente e diffonde per via linfatica.
La terapia è strettamente correlata allo stadio clinico della malattia.
Se il seminoma è allo stadio iniziale (I), dopo l'orchiectomia, quindi l'asportazione del testicolo malato, si pratica una radioterapia dei linfonodi paraortici e iliaci omolaterali al tumore e vede una guarigione in praticamente tutti i casi.
Stessa cosa avviene in stadio II ma la radioterapia sui linfonodi viene fatta su entrambi i lati.
Per gli stadi successivi ci si avvale della chemioterapia, in aggiunta ai due trattamenti sopra menzionati. A questa categoria appartengono i tumori diagnosticati in fase avanzata o i pazienti che hanno una ripresa di malattia dopo trattamento chirurgico e radioterapico.
Per i tumori germinali di origine non seminomatosa, si usa soprattutto la chemioterapia per gli stadi avanzati, ad eccezione per il teratoma e il coriocarcinoma che sono poco chemiosensibili.
Per lo stadio I si effettua l'intervento chirurgico e si asportano i linfonodi retroperitoneali. La complicanza più frequente è quella dell'eiaculazione retrograda o della perdita dell'eiaculazione con relativa infertilità. Si cerca tuttavia sempre di effettuare una tecnica nerve-sparing, conservando cioè le fibre nervose responsabili dell'eiaculazione.
Nello stadio II, anche qui si asportano i linfonodi retroperitoneali, ma in base a quanti linfonodi sono coinvolti si procederà ad aggiungere dei cicli di chemioterapia.
Per i pazienti che hanno un neoplasia di stadio avanzato, quindi stadio III e IV (e IIC) si opta in prima battuta per il trattamento chemioterapico, e si asportano le masse residue chirurgicamente in un secondo momento.
Il ciclo di chemioterapia più usato è l'associazione PEB: cisplatino + etoposibe + bleomicina.
Prognosi
La sopravvivenza globale è in stretto rapporto con l'istotipo del tumore e lo stadio.
Il seminoma in stadio I ha una sopravvivenza praticamente del 100%, scende leggermente al 95-98% per gli stadi II (a e b) e scende a un 90% per gli stadi avanzati (IIc, III e IV).
Per i tumori non seminomatosi di stadio I abbiamo la sopravvivenza si aggira intorno al 97-100%, per lo stadio II 97% e per i tumori più avanzati si aggira intorno al 90%. Le percentuali sono quasi sovrapponibili a quelle del seminoma.
Esistono tuttavia dei tumori non seminomatosi a prognosi peggiore, la cui percentuale di sopravvivenza si aggira intorno al 70% e sono quelli che hanno sede extragonadica (tipo il mediastino), con metastasi a distanza e alti livelli di marcatori tumorali (AFP superiore a 10.000 ng/ml, e B-HCG > 50.000 U/I).
Follow up
I pazienti operati e liberi da malattia vanno seguiti per almeno 10 anni, anche se nell'80% dei casi le eventuali recidive si hanno entro i 2 anni dalla fine del trattamento.
Per i primi 2 anni, si devono compiere controlli ogni 2 mesi, ogni 4 mesi nei successivi 2 anni, ogni 6 mesi fino al 6° anno dalla fine del trattamento e ogni anno fino al 10°anno.
Gli esami di controllo prevedono l'esame clinico, il dosaggio dei marcatori tumorali visti in precedenza, la radiografia del torace, l'ecografia addominale per valutazione del fegato, dei reni e dei linfonodi, mentre la TC si effettua solo in caso di dubbi clinici.
Prevenzione
La prevenzione si basa sull'insegnamento delle tecniche di autopalpazione del testicolo nei ragazzi giovani ed è bene che vengano seguiti con un'ecografia e un esame clinico annuale tutti quei soggetti con storia pregressa di criptorchidismo, atrofia testicolare, precedente neoplasia testicolare o con parenti di primo grado colpiti da questo tumore.
Ultimi articoli sezione: Salute
Molto spesso si sente parlare di farmaci di automedicazione, ma cosa si intende esattamente con questa espressione piuttosto generica?
Come creare un ambiente domestico favorevole al benessere psicofisico
I benefici del tè verde sull’organismo sono noti fin da epoche antiche: possiede proprietà antiossidanti, antinfiammatorie e diuretiche.
In questo articolo abbiamo deciso di raccogliere gli elementi principali da considerare quando ci si trova a prendersi cura di genitori anziani che vivono da soli.
Le intolleranze alimentari sono reazioni avverse dell'organismo provocate dall'ingestione di particolari cibi.
Il vantaggio dell'upscaling: come l'intelligenza artificiale sta migliorando l'imaging medico.
Tra i vari prebiotici disponibili, il lattulosio ha suscitato un crescente interesse per le sue potenziali proprietà benefiche per la salute intestinale.
La tetralogia di Fallot è una malformazione cardiaca congenita complessa, caratterizzata da quattro difetti anatomici.
Accedi ai servizi gratuiti
Se sei già registrato, clicca qui per accedere ai servizi gratuiti:
- Database Alimenti
- Calcola Ricetta
- Slot Machine
Altrimenti, clicca qui per registrarti gratuitamente.
Novità da Cibo360 TV

CORSA O PALESTRA PER DIMAGRIRE?

BRUCIA 500 kcal in 30 MINUTI? BALLE!

Qualità delle proteine

Grana Padano o Parmigiano-Reggiano?




